pacienții cu schizofrenie trăiesc în general o viață normală.
Tabel. 3. Noi antipsihotice
Notă: tipurile receptorilor: 5HT - serotonină, D - dopamină, A (α) - alfa - adrenergică, H - histamină, M - muscarinică
1. Tratamentul primului episod
• Amisulprid 400-800 mg / zi sau Olanzapină 2,5 - 10 mg pe cale orală pe timp de noapte sau pe zi
Risperidonă 1 mg pe cale orală pe timp de noapte, cu o creștere ulterioară la 1 mg de 2 ori pe zi sau până la 2 mg pe noapte sau
Quetiapina 25 mg pe cale orală de 2 ori pe zi; cu o tolerabilitate bună - 50 mg de 2 ori în ziua 2, 100 mg de 2 ori în ziua 3 și 150 mg de 2 ori pe zi în ziua 4. Doza zilnică eficientă uzuală este de 300-450 mg în mai multe doze.
Diazepam 5-10 mg oral (nu mai mult de 40 mg / zi) cu fenomene de anxietate, excitație, insomnie.
2. Prevenirea recidivei - utilizarea depozitului - antipsihotice
• Konsta (vezi mai sus) sau
• Flupentixol decanoat 10 mg IM ca doză de test, atunci valoarea dozei trebuie selectată între 20 și 80 mg și intervalul de administrare între 2 și 4 săptămâni. sau
• Fluphenazină decanoat 12,5 mg IM ca doză de test, atunci valoarea dozei trebuie selectată între 12,5 și 75 mg și intervalul de administrare între 2-4 săptămâni. sau
• Haloperidol decanoat 50 mg IM ca doză de test, apoi selectați o valoare a dozei între 50 și 300 mg, injectată o dată la 4 săptămâni.
• Zuclopenthixol decanoat 100 mg IM ca doză de test, atunci valoarea dozei trebuie selectată între 200 și 400 mg și intervalul de administrare între 2 și 4 săptămâni.
3. O situație terapeutică standard este înlocuirea unui antipsihotic
În majoritatea cazurilor, nu are sens să schimbați un neuroleptic tipic cu alt medicament tipic din această clasă. Singura excepție este trecerea la formularul depus. Dacă este posibil, înlocuiți antipsihoticele tipice neuroleptice nouă generație (clozapină, olanzapină, risperidonă, quetiapină, amisulpridă, sertindol, ziprasidonă
Datorită faptului că utilizarea clozapinei necesită o monitorizare continuă a nivelului sanguin, acest medicament este de obicei utilizat pentru a trata pacienții care sunt rezistenți la alte antipsihotice.
a) Criterii de selecție: înlocuirea cu un nou medicament împotriva continuării tratamentului cu un medicament vechi
Înlocuire dacă pacientul
• Nu respectă regimul
• Sunt de acord cu necesitatea continuării tratamentului
• Cu efectul de a lua un antipsihotic pe cale orală
• Căutarea unui ajutor medical pentru tulburările psihiatrice.
Înlocuire cu prudență dacă
• Reducerea dozei de medicamente vechi nu poate fi mai puțin eficientă decât înlocuirea acesteia
• Starea pacientului rămâne stabilă atunci când se ia o formă depusă de neuroleptic sau clozapină
• Istoricul activ al utilizării abuzive a substanțelor
• Nemulțumirea față de apariția unui "pacient pe medicamente".
Refuzul sau întârzierea înlocuirii
• La etapele inițiale de stabilizare a stării după o altă exacerbare
• Dacă administrarea regulată necesită administrarea unei forme depuse de neuroleptic
• Dacă probabilitatea de exacerbare a bolii este ridicată
b) Procedura de înlocuire a antipsihoticelor
Ideal pentru înlocuirea medicamentului poate fi considerat o perioadă după 6 luni de remisiune stabilă, mai ales dacă medicul curant și personalul sunt conștienți de pacient.
Durata obișnuită a unei perioade de trecere treptată de la un neuroleptic tipic la un nou antipsihotic durează de la 2 săptămâni la 3 luni. Trebuie remarcat că, cu cât starea pacientului este mai gravă, cu atât este mai lent să înlocuiți un medicament cu altul. Dozele de neuroleptice cu un efect antipsihotic slab și clozapina trebuie reduse mai lent decât dozele de medicamente mai puternice.
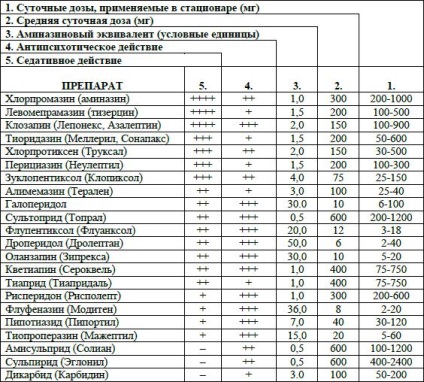
La determinarea ratei de reducere a dozei din medicamentul anterior, acestea sunt ghidate de doza zilnică, de intensitatea acțiunii antipsihotice și de metoda de administrare a unui neuroleptic tipic. Este util să se utilizeze tabelul echivalentului aminazin propus de Mosolov.
Tabel. 4. Tabel de doze și echivalenți de aminazină ai antipsihoticelor
Natalia Alexandrovna Dzeruzhinskaya, Oleg Gennadyevich Syropyatov, Elena Igorevna Aladysheva: "Fundamentele
psihofarmacoterapie: manual pentru medici »
Notă la tabel. +++ - acțiunea cea mai pronunțată; +++ - un efect pronunțat; ++ - moderată; + - slab; Este absent.
Dozele și echivalenții de aminazină sunt utilizați pentru administrare orală, în cazul administrării parenterale, doza trebuie redusă cu un factor de 2.
Reguli generale pentru numirea neurolepticelor și diagnosticarea efectelor secundare ale terapiei
Alegerea neurolepticului depinde de proprietățile farmacologice principale și minore, de toxicitatea medicamentului, de experiența doctorului în utilizarea neurolepticelor și de antecedentele medicale ale pacientului. Doza de neuroleptic depinde de natura și severitatea tulburărilor psihice, stadiul bolii și constituirea pacientului. Ar trebui amintit despre gama terapeutică largă a neurolepticelor. Este necesară "titrarea" medicamentului pentru a obține un efect terapeutic. Începeți tratamentul trebuie să fie dintr-o doză trial (1 / 2-1 comprimate) pentru a determina posibilitatea apariției efectelor secundare. Doza necesară poate fi administrată după două ore de monitorizare a pacientului. Pentru a opri agitația psihomotorie, pacienților nu trebuie să li se prescrie o doză mare deodată, deoarece sunt acumulate neuroleptice. O creștere a dozelor unui antipsihotic nu se administrează mai des decât o dată la 3 zile. După alegerea medicamentului și selectarea dozei sale, se întocmește un program de primire. În a 3-a și a 4-a zi se poate primi o singură recepție, în principal noaptea. După ameliorarea condițiilor acute și stabilizarea stării, este prescrisă terapia de întreținere. De obicei, medicamentul este retras treptat.
Cele mai frecvente efecte secundare în tratamentul neurolepticelor tradiționale sunt tulburările motorii extrapiramidale. Clasificarea americană a DSM IV distinge parkinsonismul, distonia acută, acatisia acută și dischinezia tardivă.
Natalia Alexandrovna Dzeruzhinskaya, Oleg Gennadyevich Syropyatov, Elena Igorevna Aladysheva: "Fundamentele
psihofarmacoterapie: manual pentru medici »
Criteriile pentru diagnosticarea Parkinsonismului cauzate de administrarea neurolepticelor
A. Prezența unuia sau mai multor simptome care apar pe fondul terapiei neuroleptice:
1. tremurat de membre, cap, limbă;
2. rigiditate musculară cu o creștere a tonusului muscular și un simptom al "roții dințate";
B. Simptomele grupului A apar în primele câteva săptămâni de la începutul tratamentului neuroleptic sau o creștere a dozei de medicamente antipsihotice prelevate anterior și scăzute după administrarea corectorilor antiparkinson.
C. Simptomele A nu trebuie să fie cauzată de o boală mintală (catatonie, simptome negative ale schizofreniei, retardarea motorie în episod depresiv major, etc.).
D. Simptomele grupului A nu trebuie să fie cauzate de acțiunea altor medicamente, boli neurologice sau somatice (boala Parkinson, boala lui Wilson, etc.).
Criteriile pentru diagnosticarea dischineziei acute cauzate de administrarea neurolepticelor
A. Prezența unuia sau mai multor simptome care apar pe fondul terapiei neuroleptice:
1. poziția incorectă a capului și a gâtului în raport cu trunchiul (retrokollis, torticollis);
2. spasme ale mușchilor de mestecat (trismus, căscat, grimacing);
3. încălcarea înghițiturii (disfagiei), a vorbirii sau respirației (spasme laringo-pharyngia, disfonie);
4. Discurs greșit și împiedicat datorită hipertensiunii sau limbii crescute (dizartrie, macroglossie);
5. proeminența limbii;
6. Spasme ale mușchilor oculomotori (crize oculogice)
B. Simptomele grupului A se dezvoltă în primele 7 zile de la debutul terapiei neuroleptice sau o creștere a dozei de medicamente antipsihotice prelevate și scăzute anterior după numirea corectorilor antiparkinson.
C. Simptomele grupului A nu ar trebui să se datoreze bolilor psihice (de exemplu, forma catatonică a schizofreniei)
D. Simptomele grupului A nu trebuie să se datoreze altor medicamente, boli neurologice sau somatice.
Criterii de diagnosticare a acatiziei acute cauzate de administrarea neurolepticelor
A. Apariția plângerilor subiective de anxietate după numirea neuroleptică. B. Având unul din următoarele simptome:
1. fussiness, leagăn;
2. călcarea în picioare de la picior la picior;
Mersul constant pentru a ușura anxietatea;
4. Incapacitatea de a sta sau de a sta pe loc timp de câteva minute.
C. Simptomele grupului A și B apar în primele 4 săptămâni. de la începutul terapiei neuroleptice sau creșterea dozei de neuroleptic și scădere după numirea corecției anti-Parkinson.
D. Simptomele de grupa A și B nu ar trebui să fie din cauza unei boli psihice (agitat în schizofrenie, depresie agitat, manie, sindromul de hiperactivitate, alte condiții).
Articole similare
Trimiteți-le prietenilor: