Schizofrenia - tulburări psihiatrice cu un nivel extrem de ridicat de incapacitate și de invaliditate, tratamentul este asociat cu un cost semnificativ și persistența frecventă a simptomelor. Prevalența schizofreniei este scăzută și, potrivit datelor diferite, 0,4-1% pe toată durata vieții [1, 2, 3]. Potrivit Organizației Mondiale a Sănătății (OMS), schizofrenia se află pe locul opt printre motivele pierderii eficienței în grupa de vârstă 15-44 ani. În plus față de costurile financiare directe (handicap, costuri de tratament), schizofrenia determină, de asemenea, o povară grea pentru persoanele care organizează îngrijirea pacienților [4].
Antipsihotice tipice
Baza pentru terapia schizofreniei, așa cum se știe, este utilizarea antipsihoticelor tipice și atipice (AAP). Originea tipic AP, clorpromazină, utilizat pentru anestezie, dar mai târziu proprietățile sale remarcat în ceea ce privește reducerea halucinațiilor, ceea ce a dus la studiul efectelor sale antipsihotice [6, 7, 8]. Clorpromazina are, de asemenea, proprietăți sedative, în legătură cu care a primit denumirea de "un tranchilizator mare".
Până în prezent, există o bază extensivă de dovezi pentru utilizarea AP tipic (tabelul 1).
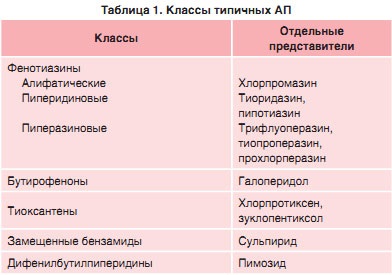
Cea mai mare parte a fost formată în timpul studiului activ al proprietăților, începând cu anii '60. XX secol. Studiile meta-analitice recente confirmă rezultatele acestor studii pentru medicamentele individuale. Astfel, în analiza sistematica Cochrane si meta-analiza, care a fost evaluată eficacitatea RCT tioridazine, comparativ cu placebo, au fost obținute rezultate pozitive. Acest medicament a demonstrat o îmbunătățire semnificativă a funcționării globale la pacienții cu schizofrenie. participanții Evaluarea riscurilor își schimbă starea de „degradare“ sau „absența schimbării“ atunci când primește thioridazine a fost semnificativ mai mic cu 67% (risc relativ [RR] 0,33, 95% interval de încredere [CI] 0,2-0,5). Numărul de pacienți care a fost necesar pentru a trata, în scopul de a obține o îmbunătățire suplimentară a cazului (NNT), 2. Acest preparat a fost, de asemenea, are un efect sedativ (OR 5,37; 95% CI 3,2-9,1). Cu toate acestea, în comparație cu alte neuroleptice tipice, nu au fost identificate diferențe semnificative. Primirea thioridazine asociate cu modificări ale electrocardiogramei (ECG) (RR = 2,38; 95% CI 1,66-3,6) [9].
O revizuire sistematică recentă și meta-analize privind utilizarea haloperidolul în tratamentul schizofreniei și a altor psihoze au aratat ca tehnica sa a fost asociata cu o probabilitate mai redusă de lipsa de ameliorare după 6 săptămâni de observație, comparativ cu placebo (RR 0,67; 95% CI 0,58-0,78 ). În plus, când a fost admis, a existat o mare oportunitate de a elibera pacienții și de a reduce riscul de recidivă. Cu toate acestea, printre frecvente efecte adverse ale haloperidol au fost tulburări motorii cum ar fi boala Parkinson (RR, 5,48), acatisie (OR 3,66) și distonia acută (OR 11,49) [10].
În ciuda eficacității mai mari a antipsihoticelor tipice în comparație cu placebo, mulți pacienți nu pot obține un efect clinic. În plus, cazurile de agravare a simptomelor negative cu utilizarea de neuroleptice tipice, precum și simptomele depresiei nu sunt mai puțin frecvente. Printre altele, aceste medicamente pot avea un efect advers asupra funcționării cognitive și, în unele cazuri, chiar agravează deficitele cognitive [12, 13].
În ceea ce privește reacțiile secundare, cele mai frecvente pentru acest grup de medicamente din SNC sunt distonia acută, acatisia și parkinsonismul (tabelul. 2). Pentru a le minimiza, trebuie să desemnați un agent anticholinergic, să reduceți doza medicamentului sau să îl înlocuiți cu AAP.

Prevalența anuală a dischineziei este de aproximativ 5% în primii 5 ani de tratament cu neuroleptice tipice. Conform cercetării, aceasta apare adesea la persoanele în vârstă [15]. În acest caz, recepția neurolepticelor clasice este asociată cu o creștere de 10 ori a riscului de dischinezie tardivă în comparație cu atipicul [16]. Sindromul neuroleptic malign apare în funcție de date diferite, la aproximativ 0,01-1% dintre pacienți, care este, de asemenea, mult mai mare decât atunci când ia AP atipic. În același timp, bărbații agitați care primesc injecții intramusculare cu doze mari de AP prezintă cel mai mare risc [14]. În plus față de efectele secundare neurologice, neurolepticele tipice au un număr de alții. Hipotensiunea ortostatică, hiperprolactinemia, disfuncția sexuală, efectul anticolinergic, aritmia și creșterea în greutate sunt cele mai frecvente. Numai ultimul efect nedorit este înregistrat mai des la administrarea AARP (Tabelul 3).
După cum se știe, mecanismul principal de acțiune al neurolepticelor este blocarea receptorilor dopaminergici. Cu toate acestea, în plus față de efectele asupra neurotransmisiei dopaminergice tipice AP afecta alte sisteme neurotransmițătoare, cum ar fi colinergic, adrenergici, histaminergici și serotoninergici. Impactul asupra acestor sisteme este substratul pentru dezvoltarea acestor reacții adverse. Astfel, efectele secundare anticolinergice includ uscăciunea gurii, vedere încețoșată, constipație, noradrenergic - hipotensiune ortostatică, disfuncție sexuală, congestie nazală, histaminergici - sedare [18].
În conformitate cu British National Formulary, care oferă informații relevante pentru medicii practicieni în ceea ce privește alegerea rațională și utilizarea clinică a medicamentelor, fenotiazinele, în funcție de reacțiile adverse, pot fi împărțite în trei grupe. Primul grup, care include clorpromazina, metotrimeprazina și promazina, are un efect sedativ pronunțat și efecte moderate anticholinergice și extrapiramidale. Al doilea grup, care include periciazina, pipotiazina și tioridazina, se caracterizează prin efecte moderate sedative, pronunțate anticholinergice și slab extrapiramidale. Al treilea grup, incluzând fluphenazina, perfenazina, proclorperazina și trifluoperazina, are un efect sedativ slab, anticolinergic slab și pronunțat extrapiramidar. Antipsihotice tipice legate de alte grupuri de clasificare chimică au efecte secundare comparabile cu al treilea grup de fenotiazine [19].
Atipice antipsihotice
Primul AAP sintetizat este clozapina. Începutul utilizării în anii '70. Ultimul secol a demonstrat câteva diferențe clinice semnificative față de alte antipsihotice. Administrarea acestui medicament a fost asociată cu absența dischineziei tardive și a nivelului crescut de prolactină; în prezența proprietăților în ceea ce privește reducerea simptomelor pozitive, nu a provocat agravarea tulburărilor motorii la pacienții cu boală Parkinson; complet sau parțial reduse simptomele psihotice la mai mult de jumătate dintre pacienții care nu au răspuns la antipsihotice clasice; afectate simptome negative; îmbunătățirea funcționării cognitive a schizofreniei, care, în special, se referă la semantic și la alte tipuri de memorie [20].
Aceste caracteristici clinice ale primului și ulterior AAP se bazează pe diferențele de legare a substanței active la receptorii dopaminei și serotoninei. În ceea ce privește clozapina, acest medicament prezintă afinitate pentru receptorii D1. D2. D3. D4. 5-HT1A. 5-HT1D. 5-HT2A. 5-HT2C. 5-HT6. 5-HT7. a 1. a 2 și M1 muscarinic. Dintre acestea, în planul clinic, cea mai mare importanță aparține receptorilor D2. D4. 5-HT1A. 5-HT2A. 5 HT2S. a 1 și 2 [21].
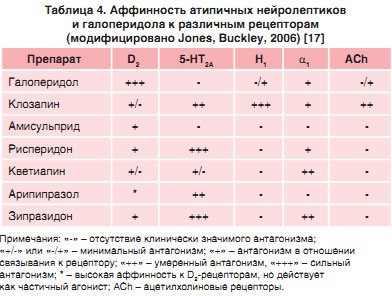
Conform teoriei disocierii rapide de la receptorul D2, pe baza acestor date, o blocada rapidă similară a receptorilor D2 este suficient pentru acțiunea antipsihotică. Disocierea rapidă a medicamentului utilizat în doze suficiente pentru blocarea receptorilor D2. modulează sistemul dopaminergic într-o măsură care permite restabilirea funcționării normale a sistemelor fiziologice, ceea ce conduce la efecte antipsihotice observate [23].
În plus, în ceea ce privește gradul de legare a substanței active la receptorii D2, este de mare importanță nu numai pentru efecte terapeutice, ci și pentru efecte secundare [24]. Se știe că neurolepticele atipice sunt inferioare celor ale legăturii clasice, dar au o afinitate suficientă pentru acești receptori de a produce o acțiune antipsihotică. Astfel, experimentele arată că blocarea 65-70% receptorilor striatali asociate cu efect antipsihotic în timp ce mai mult de 80% - o creștere semnificativă a riscului de extrapiramidală. Astfel, efectul asupra 60-80% din receptorii D2 este cea mai optimă fereastră terapeutică pentru a minimiza riscul de efecte secundare neurologice [23].
Aplicarea actuală în poziția de lider a conceptului de multifuncționalitate în Psychopharmacology poate fi folosit ca bază științifică și metodologică pentru extinderea caracteristicilor clinice ale medicamentelor psihotrope. Indicatorii luminoși ai multifuncționalității sunt reprezentanți ai AAP: risperidonă, amisulpridă, quetiapină.
5-HT2A
Reducerea simptomelor negative, îmbunătățirea funcțiilor cognitive
D2
Reducerea simptomelor pozitive, efecte secundare extrapiramidale
a 1
Acțiune sedativă, efecte secundare cardiovasculare
amisulprida
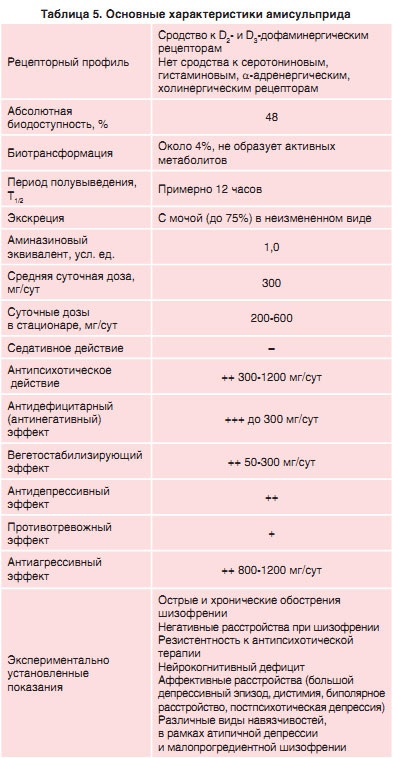
Amisulpridă este un derivat de benzamidă cu o selectivitate ridicată pentru antagonizarea receptorilor D2 și D3. localizate în sistemul mezolimbic (Tabelul 5). Conform studiilor, gradul de selectivitate pentru acești receptori este cel mai mare dintre AP și AAP tipic [25]. O astfel de selectivitate, oferă aparent mai mare activitate antipsihotică comparativ cu neurolepticele clasice și efectele asupra simptomelor negative ale schizofreniei și în doze mici (50-300 mg) poate avea un efect unic la pacientii cu simptome negative doar [26].
Medicamentul are un efect antidopaminergic dublu: efectul de blocare a profilaxiei asupra autoreceptorilor presinaptici este cel mai pronunțat atunci când se utilizează doze <300 мг/сут и сопровождается активацией лобной коры, антидефицитарным (антинегативным), тимоаналептическим, стимулирующим и вегетостабилизирующим клиническими эффектами.
În doze mai mari (<1200 мг) амисульприд блокирует постсинаптические субпопуляции D3 -/D2-рецепторов, при этом усиливая дофаминергическую передачу, и оказывает антигаллюцинаторно-антибредовый и антикататонический эффекты. Доказано, что амисульприд демонстрирует более высокую активность в отношении дофаминовых рецепторов лимбических структур и гиппокампальной области по сравнению с рецепторами стриатума, что обеспечивает не только антинегативную и антипсихотическую активность препарата, но и определяет практически полное отсутствие экстрапирамидной симптоматики даже при назначении его в высоких дозировках. Кроме того, в отличие от других ААП, амисульприд не имеет сродства к 5-НТ2 А-серотониновым, a -адренергическим, гистаминовым (Н1) и мускариновым рецепторам, не вызывает каталептических явлений и не обладает выраженным седативным эффектом.
Amisulprida este recomandat ca o prioritate pentru tratamentul ambelor forme acute și cronice ale schizofreniei: dovada eficacității sale, atât în ceea ce privește simptomele pozitive și negative în tratamentul pacienților în faza acută sau care urmează un tratament de întreținere. Și eficacitatea amisulpridei depășește cea a celor mai multe antipsihotice atipice. În plus, medicamentul are un efect pozitiv asupra deficienței neurocognitive. Este eficient împotriva agresiunii, ostilitate, anxietate, frecvent observate în exacerbare acută a psihozei schizofrenice și tulburări afective (depresie majoră, distimie, mania).
Recent a apărut în literatura de specialitate menționarea experienței pozitive a utilizării clinice a amisulprida pentru tratamentul pacienților cu diferite tipuri de obsesii, manifestându-se ca o parte a depresiei atipice și maloprogredientnoy schizofrenie.
Quetiapina demonstrează legarea rapidă la receptorii D2 după disocierea rapidă după legare. O perioadă scurtă de legare permite quetiapinei să aibă cel mai scăzut risc de efecte secundare extrapiramidale în rândul neurolepticelor cu eficacitate suficientă [24]. Acest medicament îmbunătățește gândirea verbală și verbal-logică, praxisul, neurodynamicsul, reglementarea arbitrară a activității. Inițial a fost folosit doar ca agent antipsihotic și antimanic. Aceste proprietăți ale quetiapinei apar atunci când sunt utilizate în doze mari (aproximativ 800 mg), care blochează un număr semnificativ de receptori D2 de dopamină și 5-HT2A -serotoninovyh și alte cunoscute UE.
Unul dintre cele mai bune exemple ale acestei abordări a terapiei poate fi quetiapina, care, după cum sa dovedit, la doze foarte mici (<25 мг) может применяться в качестве снотворного средства. Гипнотическое действие препарата при использовании низких доз связано с тем, что кветиапин является мощным H1 -антагонистом. Кроме того, как было отмечено выше, промежуточные дозы кветиапина продемонстрировали высокую эффективность в терапии как биполярной, так и униполярной депрессии, что потенциально связано с фармакологическими свойствами активного метаболита препарата, который блокирует NE-транспортер, а также 5-HT2C -рецепторы (рис. 1).

Doza efectivă stabilită de quetiapină stabilită experimental pentru diferitele stări patologice este de 75-1000 mg / zi (tabelele 6, 7).
Trimiteți-le prietenilor: