Creierul uman este un complex de fibre nervoase, de-a lungul cărora există semnale diferite. În ciuda naturii sale electrice, semnalul poate fi transmis de la o celulă la alta numai cu ajutorul unor substanțe speciale - neurotransmițători. Acestea sunt, în locul în care doi neuroni - sinapse - intră în contact - transmit informații. Unul dintre neurotransmițători este dopamina; cele mai importante procese biologice din creier și boli grave sunt asociate cu această substanță.
Dopamina este o moleculă destul de simplă. inel benzenic cu două grupări hidroxil, cu catenă scurtă de doi atomi de carbon cu o grupare amino la capătul - care este structura uneia dintre cele mai puternice substante din corpul nostru. În plus față de o structură simplă, dopamina are și o scurtă cale de sinteză (Figura 1). În corpul uman, o grupare hidroxil este atașată la aminoacidul indispensabil fenilalanină, astfel încât se obține L-tirozina. Când hidroxilarea continuă, este transformată în dihidroxifenilalanină. Atunci când atomii de carbon și oxigen sunt luați din lanțul lateral în cel de-al doilea, adică decarboxilarea are loc, se formează o moleculă de dopamină. Mulți au auzit că, uneori, dopamina este pronunțată în loc de dopamină. Acest lucru se datorează difuzării diferite a denumirii scurte a compusului precursor dihidroxifenilalanină în engleză și rusă. În limba engleză este scris DOP A (d ihidroxypenilamină). În limba rusă, abrevierea pare diferită: DOP A (dhidhidroxifenilamină). Derivații acestor molecule vor fi denumiți, respectiv, abrevieri - dopamină în engleză și dopamină în limba rusă.
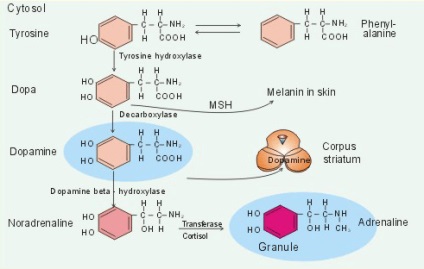
Figura 1. Sinteza dopaminei. Schema prezintă, de asemenea, sinteza altor neurotransmițători.
În cazul în care sistemul nervos joaca un rol important o anumită substanță, atunci trebuie să existe receptori pentru el - un punct de substanta de aplicare. Acum există 5 tipuri de receptori ai dopaminei. Ele se numesc plictisitoare previzibil: DRD1, DRD2, DRD3, DRD4 și DRD5. Receptorii DRD1 și DRD5 aparțin aceluiași grup, iar celelalte tipuri în celălalt. În interacțiunea dopaminei cu primul grup de receptori cascadă de reacții care duc la creșterea concentrației intracelulare a adenozin monofosfatului ciclic (cAMP), și prin reacția cu alte tipuri de receptori reduce cantitatea de AMPc. Adică interacțiunea dopaminei cu diferite grupuri de receptori conduce fie la activare, fie la inhibarea activității celulare. Și aceasta, la rândul său, are un efect asupra comportamentului uman [1].
Căile de dopamină sunt așezate în creier în trei direcții principale (Figura 2). Primul drum (calea mezolimbic) duce de la zona tegumentului ventral (zona ventral tegmental, VTA), în sistemul limbic - o parte a creierului, care sunt formate prin emoțiile și dorințele noastre. Cea de a doua piesa este sandwich între VTA și cortexul frontal (calea mezocorticală): procesele cognitive sunt realizate, iar procesele asociate cu motivația și emoție. Este ușor de văzut că calea mezolimbică și mezocortică îndeplinesc funcții similare. Ei sunt responsabili pentru formarea dorințelor, pentru motivația și reacțiile emoționale la toți oamenii. Există oa treia cale - nigrostriarny. legarea unei substanțe negre (substantia nigra) cu un striat (striatum). Calea nigrostrirală are o funcție specială: în sistemul nervos declanșează activitatea motorie, reducând tensiunea în mușchi.
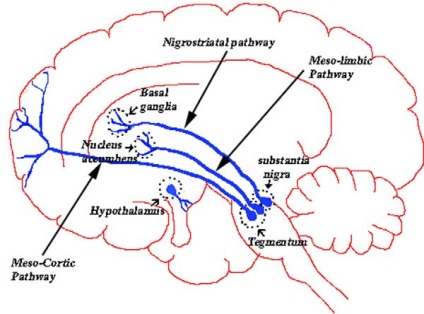
Figura 2. Cale de dopamină. Calea nongrostrială controlează mișcările, căile mezolimbice și mezocortice sunt implicate în funcțiile mentale superioare.
Turtă dulcească moleculară
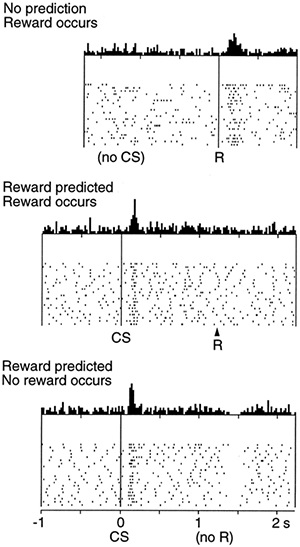
Figura 3. Izolarea dopaminei în primirea și care nu a primit o parte nagrady.Verhnyaya - acțiunea este realizată ca răspuns la dopamină este produs de atribuire - merge consolidarea comunicării „acțiune - recompensa.“ Partea din mijloc - explozia activității dopaminei este mutată la acțiunea reală, care arată legătura formată dintre acțiune și recompensa așteptată. Primirea unei recompense nu determină o creștere a nivelului de dopamină. Partea inferioară - în cazul în care nu se primește recompensa după acțiunea efectuată, nivelul dopaminei scade, scăzând valoarea acestei acțiuni în viitor.
Se poate citi adesea că dopamina este un neurotransmițător al plăcerii, dar acest lucru nu este în întregime adevărat. Dopamina ajută creierul să aleagă strategiile corecte de comportament și creează motivația pentru acțiuni specifice. În aceste procese sunt implicate fibrele dopaminice mezolimbice și mezocortice.
Într-o prezentare vizuală, participarea dopaminei în procesul de învățare va arăta astfel. Un om pictează un gard și primește bani pentru el. Există o acțiune (pictura unui gard) și o recompensă (bani), pe care creierul le strânge împreună. Prima compensație monetară pentru pictura gardului duce la eliberarea dopaminei. În viitor, alocarea dopaminei în timp se va schimba nu pentru a primi salarii pentru muncă, ci pentru munca în sine. Aceasta creează motivația bazată pe avantaje, pe emotiile pozitive rezultate. Dacă după aplicarea căreia motivația, recompensa așteptat nu este admis a fost format, cantitatea de dopamină din structurile creierului corespunzătoare este redusă, reducând valoarea acestei acțiuni. Dacă pictați un gard și nu vă plătiți sau nu plătiți prea mult, în cele din urmă veți lăsa pensula și vopsea (Figura 3). Aceste mecanisme simple controlează întreaga noastră viață - de la laudă la grădiniță până la vot împotriva candidatului care nu ne place. Este de remarcat că, în obținerea de recompensa si neuroni absenta implicat cu diferite tipuri de receptori ai dopaminei (Fig. 4a și 4b). În cazul schimbării recompensa activității neuronale cu tipul receptorilor dopaminergici 1, iar în lipsa acestuia - un receptor de dopamină de tip 2 [2].
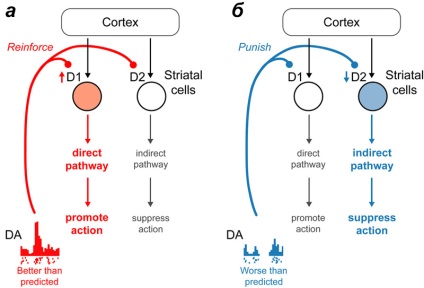
Figura 4. Implicarea diferitelor căi de dopamină în procesul de învățare. Când primiți o recompensă mai mare decât se aștepta, există excitație a neuronilor cu receptorii de tip I de dopamină. Cu o recompensă mai puțin semnificativă decât înainte, activitatea celulelor cu receptori de tip II dopaminei scade.
În plus, există scheme de căi de dopamină care reacționează prin excitație la stimuli negativi [3]. În acest sens, devine clar faptul că dopamina este asociat nu cu plăcere, dar cu motivația și formarea comportamentului regizat-gol. Fibrele Dopamina pătrund în diferite părți ale creierului - in cortexul prefrontal, responsabil pentru planificarea și formarea, în hipocampus (centrul nostru de memorie) - și să formeze o conexiune funcțională stabilă între neuroni pentru a pune în aplicare programe comportamentale.
Tulburările în diferite căi de dopamină duc la diverse boli.
Medic observațional
Boala Parkinson este o boală în care structurile creierului care alcătuiesc calea dopaminei nigrostriatale sunt afectate. Cu boala Parkinson, neuronii din materia neagră acumulează proteina α-synuclein. ceea ce duce la o întrerupere a funcționării celulelor și moartea lor. Sub microscop, acumulările de proteine se văd sub formă de granule - așa-numitele corpuri Levi (Figura 5).
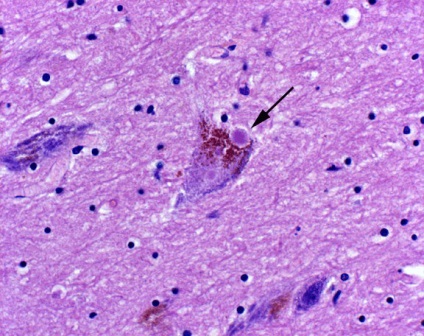
Figura 5. Neuron cu corpul lui Levi - acumularea patologică a proteinei α-synuclein în citoplasmă.
Pentru a înțelege ce se întâmplă în caz de boală, mai întâi trebuie să ne ocupăm de normă. La o persoană sănătoasă, semnalele din materia neagră prin procesele de neuroni ai dopaminei intră în striatum. Acolo, dar pe căi de glutamat. există impulsuri din centrele motorii cortexului cerebral. Prin căile de dopamină, semnale care afectează tonul mușchiului și fac mișcarea netedă. Semnalele de glutamat sunt tăieri ascuțite în mușchii scheletici. Cu boala Parkinson, neuronii dopaminergici trec treptat, iar intensitatea impulsurilor scade treptat. Acest lucru durează mult timp pentru a trece neobservat, celulele rămase folosesc puterea de rezervă. Mai devreme sau mai târziu, puterea semnalului scade critic. De regulă, acest lucru se întâmplă cu moartea a 3/4 neuroni ai unei substanțe negre. Există semne de boală - o creștere a tonusului muscular și a tremuratului mâinilor. În stadiile incipiente ale bolii pacientul are capacitatea de acțiune intenționată, dar mai mult se progresează, cu atât mai dificil de om să facă acțiuni de zi cu zi simple, cum ar fi dețin o lingură.
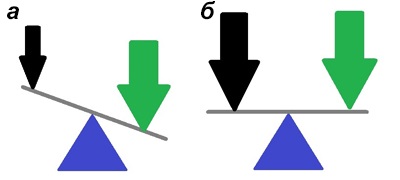
Figura 6. tulburări Fiziopatologia în boala Parkinsona.a - înainte de începerea tratamentului: semnal de glutamat (săgeata verde) nu se modifică în boala Parkinson, intensitatea expunerii dopaminei (săgeata neagră) picături, există un sistem funcțional de glutamat avantaj. b - După consumul de droguri, intensitatea semnalului dopaminei crește, sistemul ajunge la echilibru. Tulburările de mișcare scad.
Boala Parkinson se manifestă nu numai prin tulburări motorii specifice. În plus față de materia neagră, alte părți ale creierului sunt implicate în procesul patologic; acest lucru conduce la apariția așa-numitelor simptome nemotorice ale bolii Parkinson. Tulburări de somn, stare depresivă, anxietate, sau un set de pierdere în greutate, probleme de vedere, gândire lentă și chiar dementa - lista impresionanta de simptome, si de multe ori interfera cu un pacient de a trăi nu chiar tulburări de mișcare, și anume simptome non-motorii ale bolii.
Una dintre principalele medicamente pentru boala Parkinson este levodopa - izomer L al dihidroxifenilalanina (L-DOPA), care pătrunde în creier, mai degraba decat dopamina in sine. Cu toate acestea, creierul devine o parte relativ mică de levodopa, iar cantitatea rămasă devine enzime în țesuturile periferice dopaminei prin decarboxilare. Excesul de dopamină poate duce la o scădere a presiunii, la leșin și alte efecte secundare neplacute. Pentru a evita acest lucru, în plus față de levodopa, se administrează inhibitori ai L-DOPA-decarboxilazei periferice. Există medicamente antiparkinsoniene în cazul în care levodopa este deja combinat cu un inhibitor al enzimei, și ele cresc eficacitatea tratamentului (Fig. 6).
Ipoteza dopaminei
O altă boală care este strâns legată de dopamină este schizofrenia. În timpul discuției despre originea, diagnosticul și tratamentul acestei boli, spears de mai mult de o generație de medici, oameni de știință, psihologi, jurnaliști și alte persoane implicate s-au descompus. Pentru a nu intra în jungla acestui litigiu, este necesar să se dea o scurtă descriere a abordării moderne pentru schizofrenie. În primul rând, schizofrenia există și aceasta este o boală. În al doilea rând, are criterii clare de diagnosticare, pe care orice psihiatru o cunoaște. În ciuda varietății manifestărilor clinice, schizofrenia este bine recunoscută de specialiști. În plus față de diagnostic, tratamentul a fost dezvoltat și dovedit că funcționează cu succes. Aceasta este a treia. Dar vom reveni la tratament.
Simptomele diverse ale schizofreniei sunt de obicei împărțite în trei grupuri. Primul include simptome pozitive - ceea ce se adaugă activității mentale a persoanei: halucinații auditive și vizuale, idei de persecuție, expunere la radiații. Al doilea grup este simptomele negative. Acest termen indică pierderea pacientului care era inerent în el mai devreme. Simptomele negative includ: reducerea activităților de zi cu zi, pierderea interesului și a scăzut de exprimare emoțională, atât internă (puterea emoțiilor, diversitatea lor) și externe (expresia de pe fața emoțiilor). De regulă, grupul de simptome negative este descris în literatura de specialitate drept "declin emoțional-volițional". Fără exacerbarea schizofreniei, ei determină starea și calitatea vieții unei persoane cu schizofrenie. Al treilea grup include simptome cognitive - probleme specifice cu prelucrarea informațiilor.
La începutul anilor '50, a fost prezentată prima versiune a ipotezei dopaminei. Medicii au folosit medicamente experimentale - antipsihotice și pentru prima dată au primit îmbunătățiri persistente în tratamentul drogurilor. În cursul cercetărilor, sa constatat că aceste medicamente au redus efectul dopaminei asupra celulelor nervoase. Psihiatrii au început să asocieze apariția schizofreniei cu un exces de dopamină în sistemul nervos. În următorii 40 de ani, s-au acumulat noi date și, până la sfârșitul secolului XX, sa revizuit ipoteza dopaminei. Simptomele pozitive (delir, halucinații) au început să fie asociate cu un exces de dopamină în calea mezolimbică. și simptome negative - cu lipsa lui mezocortică. Mai mult decât atât, un exces de dopamina, ceea ce duce la ceea ce se numește psihoza - „golosá“ si paranoia - probabil cauzată de eliberarea crescută de dopamină în părțile bazale ale creierului, mai degraba decat sensibilitatea mai mare a neuronilor la substanță [5].
Efecte secundare cunoscute
Acum, pentru tratamentul schizofreniei, se folosesc medicamente speciale - antipsihotice. Ei blochează receptorii dopaminergici, reducând efectul excesiv al dopaminei asupra neuronului. Antipsihoticele sunt împărțite în tipuri tipice (haloperidol, aminazină) și atipice (risperidonă, quetiapină); antipsihotice tipice au fost sintetizate mai devreme decât cele atipice. Principala diferență dintre cele două grupuri de medicamente este gama de simptome la care acestea afectează. Ținta pentru medicamentele "vechi" a fost, în principal, halucinațiile și delirările, simptome pozitive, iar scopul unei noi generații a fost simptomele negative ale schizofreniei. Diferența dintre efectul clinic poate fi explicată prin faptul că antipsihoticele atipice afectează în mod semnificativ și alți receptori ai neuronilor (de exemplu, serotonina).
Problema folosirii medicamentelor de diferite generații se datorează faptului că antipsihoticele tipice cauzează reacții adverse motorii mai des decât cele atipice [6]. Reacțiile adverse apar adesea sub forma rigidității musculare și a tremurului mâinilor, care este foarte asemănător cu boala Parkinson. Complexul acestor simptome se numește - parkinsonism medicinal. Blocuri de antipsihotic toti receptorii din creier fără discriminare și în cele din urmă ajunge la sistemul nigrostriat, reducând impactul asupra dopaminei de semnalizare structurile motorii ale sistemului nervos. Pacientul se poate plânge de rigiditate musculară, tremurături ale mâinilor și aceasta este una dintre cele mai neplăcute efecte secundare care duc adesea la eșecul tratamentului. La începutul istoriei utilizării antipsihoticelor, medicii au crezut că până când o persoană a dezvoltat tulburări motorii, doza de medicament nu poate fi considerată adecvată. Din fericire, acum dezvoltate și aplicate tratamente rezonabile pentru tulburări mintale, și medicamente de la un nou grup de antipsihotice este mai puțin pronunțat efecte secundare motorii.
literatură
Articole similare
Trimiteți-le prietenilor: