Patogeneza infarctului miocardic. Mecanismul dezvoltării infarctului miocardic.
Ca o regulă, nici un infarct miocardic fără ateroscleroza coronariană. Adecvarea circulația coronariană cererile metabolice miocardic este determinată de trei factori principali: cantitatea fluxului sanguin coronarian, compozitia sangelui arterial si a cererii de oxigen miocardic. Pentru formarea unui cheag de sânge într-o arteră coronară, necesită în mod obișnuit, de asemenea, trei factori: modificările patologice în intimei sale din cauza aterosclerozei, activarea în sistem trombotică (creștere de coagulare, agregarea plachetara și eritrocite, prezența fenomenului de nămol în MSC, fibrinoliza redusa) si factor declanșator promovarea interacțiunii între două mai întâi (de exemplu, un spasm al arterei).
aterosclerozei coronariene progreseaza cu varsta si se ingusteaza lumenul lor, cauzând plăci aterosclerotice. Apoi, datorită factorilor care contribuie la rupere (pana de tensiune pe proprietățile plăcii circumferință deteriorare reologice ale sângelui, un număr mare de celule inflamatorii, infecții), perturbat integritatea plăcilor: miezul lipidic este expus, erodează endoteliul și fibre de colagen expuse. Adera defectului activat trombocitele și celulele roșii din sânge, decât începe cascada de coagulare și formarea de dopuri de trombocite, urmată de laminare de fibrina apare o îngustare accentuată a lumenului arterei coronare, până la ocluzie completă
De obicei, de la formarea trombozei plachetare la ocluzia trombotică a arterei coronare durează 2-6 zile, ceea ce corespunde clinic unei perioade de angină instabilă.
ocluzie totală cronică a arterei coronare nu este întotdeauna asociat cu dezvoltarea ulterioară a acestuia din fluxul sanguin colateral, precum și asupra altor factori (de exemplu, nivelul metabolismului miocardic, mărimea și localizarea zonei sale ucide, pentru a furniza artera blocat, viteza de dezvoltare a obstrucției coronariene) depinde de viabilitatea celulelor miocardice circulație colaterale, de obicei, bine dezvoltat la pacienții cu CT severă (îngustarea lumenului cu mai mult de 75% într-una sau mai multe artere coronare), hipoxie severă (severă anemie, BPOC si vicii „albastre“ congenitale) și prezența LVH stenoza coronariană severă (90%), cu perioade recurente în mod regulat de ocluzie totală poate accelera în mod semnificativ dezvoltarea colateralelor.
Incidența colateralelor coronariene la 1-2 săptămâni după infarct miocardic variază, ajungând la 75-100% dintre pacienți cu ocluzie persistenta a arterelor coronare si numai 20-40% dintre pacienții cu ocluzie subtotală
În cazurile 1, 2, marcate în figură, infarctul miocardic nu este de obicei se dezvoltă ca rezultat al livrării de sânge din vecine ale arterelor coronare sau alta, și se formează în cazul 3 (când spasmul hrănire suplimentară artera miocard) sau 4 (nu este acolo) Pe fondul îngustării substanțiale a coronariene ruptură de placă artera, ceea ce duce la infarct miocardic, se produce sub acțiunea bistabilelor, de exemplu FN sau stres. Stresul (emoțional sau fizic) stimulează eliberarea de catecolamine (au efect histotoxic) și crește consumul de oxigen miocardic. Inima - este o zonă reflexogen importantă. stres negativ psiho-emoțională (moartea celor dragi, boala lor gravă, o confruntare cu seful, etc) este de multe ori un „meci, oferindu-torta“ - MI
Infarctul miocardic poate provoca FN excesiv (de exemplu, maraton, ridicarea statică a greutăților grele), chiar și la tineri.
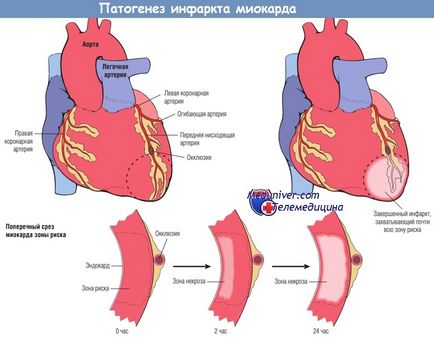
Necroza începe într-o zonă mică a miocardului sub endocard, în centrul zonei ischemice.
Zona perfuzată de artera obtuzată este zona de risc de afectare miocardică (zona din linia punctată).
Rețineți că o zonă foarte îngustă a miocardului, care este direct sub endocard, nu suferă necroză; primește oxigen din sânge prin difuzie directă din cavitatea ventriculului.
Articole similare
Trimiteți-le prietenilor: