Absces (abces) - o acumulare limitată de puroi în diferite țesuturi și organe datorită topirii țesutului purulent și formării cavității.
Agenții cauzali ai infecției purulente sunt stafilococi - o monocultură sau în asociere cu alte microorganisme (E. coli, streptococi, bacteroizi, etc.).
Microorganismul penetrează de obicei din exterior (infecție exogenă), deși este posibil și endogenă infecție - infiltrare din zonă învecinată sau organe aflate la distanță (abcese metastazice în sepsis). Cauza abcesului poate fi introducerea de soluții concentrate de substanțe medicamentoase în țesutul gras.
Dezvoltarea inflamației purulente conduce la topirea țesuturilor și uneori la necroza și respingerea țesuturilor moarte - sechestrare. Sechestratorii pot fi topiți suplimentar enzimatic. Abcesul poate cauza necroza substanțelor introduse în scopul auto-mutilare (terebentină, kerosen, etc.); în aceste cazuri există un abces "aseptic".
Abcesul are o membrană pyogenică - un perete interior căptușit cu țesut de granulare. Carcasa pyogenică separă procesul purulent-necrotic și produce exudatul. Capacitatea țesuturilor înconjurătoare de a crea o coajă de granulație este o manifestare a unei reacții normale de protecție nespecifică a organismului îndreptată spre izolarea procesului purulent.
In boli severe (distrofia alimentară, deficit de vitamina, diabet zaharat, tumori maligne, etc.). Membrană piogeni este format sau nu, sau discontinuu, cu pânze. În aceste cazuri, nu există o delimitare completă a puroiului, există înfundarea.
Abscesul apare întotdeauna fie în țesuturile deja moarte, în care procesele de autoliză cresc (de exemplu, în traume), fie în țesuturile vii expuse la contaminarea microbiană. Un abces poate fi acut sau cronic.
În perioada inițială de formare a abcesului, un situs limitat al țesutului este infiltrat de exudații și leucocite inflamatorii. Treptat, sub influența enzimelor leucocitare, țesutul se topește, formând o cavitate plină cu exudat purulent. Forma cavității poate fi la fel de simplă, rotundă sau complexă, cu buzunare numeroase.
Pereții abcesului în stadiul incipient al formării sale sunt acoperite cu suprapunere purulent-fibrină și resturi de țesuturi necrotice. Mai târziu, pe periferia abcesului se dezvoltă o zonă de inflamare a delimitării, care constituie infiltramentul său, servește ca bază pentru formarea membranei pirogene a peretelui cavității. Membrana pyogenică este un strat bogat vascular de țesut de granulare.
Treptat, în partea care se confruntă cu abcesul țesutului din jur, granulația se maturizează. Astfel, în cazul în abces devine cronic, două straturi se formează în membrană pyogenic: un interior cu care se confruntă cavitatea și este formată din țesut de granulație și un exterior format prin țesut conjunctiv matur.
Dezvoltarea abcesului, de regulă, se termină cu golirea spontană, cu eliberarea puroiului pe suprafața corpului, în organele goale sau în cavitatea corporală. Cu o bună drenare a cavității purulente și absența unei capsule de cicatrice, aceasta conduce adesea la eliminarea cavității abcesului prin cicatrizare. Relativ rar, abcesul este încapsulat. În acest caz, puroul se îngroașă, cristalele de colesterol scapă, se formează o capsulă groasă de cicatrice în jurul abcesului. Uneori, abcesele din jurul paraziților suferă o petrificare.
Dacă abcesul mesaj cu suprafața corpului sau alte cauze insuficient inhiba extirpare cavitatea peretelui abcesului după golire fistula formate - canal îngust căptușit cu granulație.
Cu abcese acute localizate superficial, se observă roșeață, umflături, durere, febră locală, disfuncții ale organelor și, uneori, fluctuații. Inflamațiile fenomene pot ocupa o zonă diferită. Consistența, culoarea, mirosul de puroi sunt determinate de tipul de agent patogen: fetid, puroi murdar-gri are loc cu microflora intestinală; pulbere galben-verde densă - cu stafilococ; albastru-verde puroi cu un miros dulce - cu pseudomonas aeruginosa, etc.
Frecvente manifestări clinice ale abcesului: creșterea temperaturii corporale de la subfebrilă la înaltă, stare generală de rău, slăbiciune, pierderea apetitului, cefalee. În sângele periferic, leucocitoză cu neutrofilia și o deplasare a formulei leucocitare la stânga. ESR îmbunătățită
Abcesul trebuie diferențiat cu hematomul, chistul, dezintegrarea tumorii. Cu ultrasunete, se determină o acumulare izolată de lichid, o capsulă. De mare importanță este puncția diagnostică: în plus față de stabilirea unui diagnostic în cazuri îndoielnice, este posibilă efectuarea unui studiu bacteriologic al puroiului obținut (excreția agentului patogen și determinarea sensibilității acestuia la antibiotice).
Influențată microflora gazarea în cavitatea abcesului poate fi format și se acumulează gaz - un abces gaz. Pentru percuție peste zona abcesului apare sunetul timpanic pe raze X și sonogram în cavitatea abcesului este definită printr-o bulă de gaz și nivelul orizontal de lichid dedesubt (observate cel mai adesea atunci când un abces cauzate de infecția cu putredă).
Tratamentul unui abces constă în deschiderea, golirea și golirea cavității. Abcesele reci ale etiologiei tuberculoase nu sunt supuse autopsiei datorită microflorei pyogenice care apare în mod inevitabil în această superinfecție.
Formata un abces mic cu o capsula bine exprimata este indepartata complet. Pentru a deschide abcesul, se selectează cel mai scurt acces operativ, luând în considerare trăsăturile anatomice și topografia organului. Adesea, inițial, abcesul este perforat și apoi țesutul este tăiat prin ac. Când autopsia este deschisă, dacă este posibil, se apropie polul inferior pentru a crea condiții bune pentru drenaj.
Pentru a reduce infectia tesutului in cursul ulcerului lor de deschidere izola atent tifon și de a face o gaură mică în peretele puroiului abces îndepărtat prin pompe electrice. După aspirarea puroiului, incizia este lărgită, cavitatea abcesului este examinată cu degetul, jumperii sunt separați și sechestratorii țesuturilor sunt îndepărtați.
Este necesar să se evite manipulările brute care încalcă membrana pyogenică. Cavitatea abcesului este spălată cu o soluție antiseptică, apoi este drenată cu una sau mai multe tuburi. Dacă există golirea insuficientă a abcesului prin incizia principală, se face o contra-operație suplimentară. Tratamentul abcesului după disecție se efectuează în conformitate cu principiul tratamentului plăgilor purulente.
Un abces cronic este excretat împreună cu capsula din țesuturile sănătoase. Rana este suturata.
Flegmon (flegmona) - inflamație acută difuză a țesutului gras, care nu este predispusă la delimitare. În funcție de locație, se disting flegmonul subcutanat, intermuscular, retroperitoneu și alte tipuri. Flegmonele sunt predispuse la proliferare prin spații celulare, un pat vascular, cazuri fasciale. Flegonul poate fi o consecință a supurației hematomului sau a injectărilor efectuate în mod necorespunzător.
Agentul cauzal al diferitelor boli sunt microorganisme piogeni (gram-pozitive și gram-negative, aerobe și anaerobe), dar de multe ori - Staphylococcus, Streptococcus, Enterobacteriaceae, Proteus, E. coli. Microorganismele pătrund în țesutul gras prin contact direct sau pe cale hematogenă. Poate formarea abceselor secundare - inflamatie puroi raspandit la țesutul gras din osteomielită (abces paraossalnaya), artrita septică (paraartikulyarnaya abces), pielonefrita (paranephritis), carbuncul, hidradenita.
Dezvoltarea flegmonului începe cu infiltrarea seroasă a grăsimilor subcutanate. Exudatul devine rapid purulent, se formează zone de necroză, care apoi se îmbină. Necroza și topirea celulozei conduc la abcesul de flegmon.
Schimbările în țesuturile cu flegmon depind de agentul cauzal: infecția anaerobă duce la necroza tisulară cu formarea de bule de gaz. Când microflora cocală este topirea purulentă a țesuturilor. Procesul inflamator cu flegmon nu tinde să fie delimitat, ca în absces, ci se răspândește prin straturi intercelulare de țesut conjunctiv.
Manifestările comune ale flegmonului sunt aceleași cu cele ale altor procese purulent-inflamatorii (febră, slăbiciune, stare de rău, cefalee). De asemenea, notează durerea și umflarea în locul dezvoltării inflamației, durerii în mișcare, modificării poziției corpului.
Manifestările locale ale flegmonului subcutanat corespund semnelor clasice de inflamație. Umflarea, de regulă, crește, pielea de deasupra este roșie, lucioasă, apoi devine treptat palidă și presupune o culoare normală. Atunci când palparea este determinată de o compactare dureroasă fără limite clare, nemișcată, fierbinte la atingere.
Când se administrează flegmonul de abces, se poate determina înmuierea infiltratului, un simptom al fluctuațiilor. Ganglionii limfatici regionali sunt extinse, dureroase. În unele cazuri, în jurul infiltratului este definită o rețea de benzi sau fire de culoare roșie (limfangită a ochiului sau tubular).
Mișcările active și pasive ale membrelor, întoarcerea capului, schimbarea poziției corpului sporesc dramatic durerea în regiunea flegmonală.
Cu flegmone de membre, volumul său crește în comparație cu cele sănătoase. Uneori există o bulă de țesut în zona flegmonului. La o palpare se definește infiltratul dureros. Încercările de mișcare a membrelor sunt dureroase, uneori există o contracție protectoare (dureroasă) a mușchilor sub forma unei poziții forțate a membrelor, în care durerea este mai puțin pronunțată.
Când ultrasunetele sunt determinate prin impregnarea difuză a țesuturilor cu lichid, topirea țesuturilor și cu abces, o cavitate. Nodulii limfatici regionali sunt extinse si dureroase. Obținerea de puroi cu puncție confirmă diagnosticul de flegmon.
Tratamentul flegmonului operativ. Numai într-un stadiu foarte timpuriu, cand se presupune inflamatia seroasa permisibil tratament conservator: repaus la pat, de odihnă pentru extremitatea afectată, terapia cu antibiotice, UHF-terapie, electroforeză cu chimotripsina.
Efectul blocajului Novocaine cu antibiotice în conformitate cu Vishnevsky. Îmbunătățirea stării generale a pacienților, inflamație locală diminuat indica delimitarea sau inversa procesul de dezvoltare. Dacă nu apare nici un efect timp de 12-24 ore sau cu progresia inflamației funcționare.
Ca o chestiune de urgență funcționează la pacienții internați cu intoxicație severă, proces progresiv. Sub anestezie autopsiate phlegmon îndepărtat puroi general, țesut necrotic. Revers dâre purulente și buzunare, rana este bine spălată cu o soluție antiseptică, drenată. Pentru a asigura un drenaj bun, uneori se fac incizii suplimentare - omologii. Tratamentul după intervenția chirurgicală se efectuează în conformitate cu principiul tratamentului plăgilor purulente.
Direcția de reducerile de la deschiderea abceselor depinde de localizarea sa: la extremitățile comportamentului lor asupra membrelor dlinniku, în regiunea fesieră - de-a lungul pliului fesier inferioare pe abdomen - în cursul mușchii pieptului - de-a lungul fibrelor de pectoral, pe partea laterală a suprafeței pieptului - de-a lungul coastelor, pe spate - paralel cu coloana vertebrală. Când se deschide flegonul, țesutul gras impregnat cu puroi este excizat.
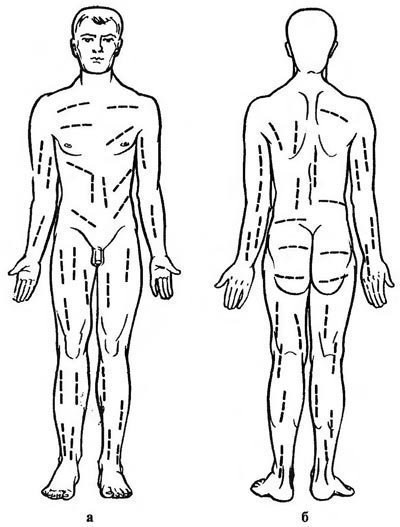
Incizii pentru disecția flegmonului superficial (subcutanat):
a - pe suprafața anterioară și b - posterioară a corpului
Articole similare
-
Febra lassa - simptome ale bolii, prevenirea și tratamentul febrei lassa, cauzele bolii și
-
Tratamentul bolilor cronice fără intervenție chirurgicală, hormoni și antibiotice
Trimiteți-le prietenilor: