Definiția seizure: descărcarea electrică paroxistică anormală a neuronilor cerebrali, ceea ce duce la percepția, mișcarea, comportamentul sau nivelul de conștiență afectat. Convulsiile pot fi clasificate după tipul, etiologia și sindromul epileptic.
Clasificarea principalelor tipuri de capturi
1. primară generalizată: simetrică bilaterală și implicarea sincronă a ambelor emisfere cerebrale la începutul unui atac, există un început local, a pierdut cunoștința de la începutul unui atac. Această specie este ≈40% din toate capturile
A. tonic-clonic generalizat (GTCC) (așa-numitul grand, grand-mal): convulsii generalizate, în care se observă progresia din activitatea motorică tonică până la clonică. Acest tip particular de sechestru și nu include crize parțiale cu generalizare secundară
B. convulsiilor clonice: simetrice, sincron spasm bilaterală poluritmichnye a extremităților superioare și inferioare, de obicei, cu flexia cotului și extensia genunchiului în
C. Convulsii tonice: o creștere bruscă prelungită a tonului, cu un strigăt caracteristic sau înfundat într-un moment în care aerul abia trece prin corzile vocale combinate
D. Absența (așa-numitul "fit fit", "petit-mal"): conștiența cu o componentă minoră (sau fără ea)
1. absența tipică
2. Absența atipică: o formă mai mixtă cu mai multe tipuri de modificări EEG decât cu o absență tipică. Convulsiile pot dura mai mult
E. convulsii mioclonice: șchiopătări asemănătoare șocului ale corpului (1 sau mai multe consecutive) cu descărcări generalizate pe EEG
F. Convulsia atonică (așa-numita criză astatică sau atac de picătură): o pierdere bruscă de tonus pe termen scurt, care poate duce la o cădere
3. crize epileptice neclasificabile: ≈ 3% din toate crizele convulsive
Clasificarea epilepsiei prin etiologie (și unele sindroame epileptice)
Nu toate cauzele posibile sunt listate în această listă.
1. simptomatice (așa-numitele secundare): convulsii de etiologie cunoscută (de exemplu, ca urmare a NIC, a tumorii etc.)
A. epilepsie temporală:
1. Scleroza temporală mediană
2. idiopatic (așa-numitul primar): fără o cauză specifică. include:
A. epilepsia mioclonică juvenilă
3. criptogen: convulsiile au probabil o cauză specifică, dar nu pot fi stabilite
A. Sindromul Vest (spasme infantile, Blitz-Nick-Salaam Krampfe)
B. Sindromul Lennox-Gasto
4. sindroame speciale: convulsii asociate cu o anumită situație
Convulsii febrile
B. crize convulsive cauzate de tulburări metabolice sau toxice acute: de ex. alcool
Principalele diferențe importante pentru tratament
În crizele tonico-clonice generalizate: primar generalizat sau parțial cu generalizare secundară (adesea începutul crizei locale nu poate fi stabilit).
La atacurile de vedere absentă: absență sau o parțială complexă.
Este un sindrom, nu o boală. Aceasta se caracterizează prin convulsii repetate (2 sau mai multe) neprovocate.
Numele vechi este convulsii mici. Încălcarea conștienței cu implicarea redusă a sistemului muscular (sau fără ea). Automatismele sunt mai frecvente în crizele care durează> 7 secunde. Nu există o confuzie postprandială. Aura este rară. Poate fi declanșată prin hiperventilație în 2-3 minute. Pe EEG există complexe de vârf (exact 3 / min).
Convulsii din regiunea cârligului
Numele învechit: atacuri cu cârlig. Capturile încep în lobul temporal medial temporar, de obicei în regiunea hipocampală. Poate provoca halucinații olfactive (de exemplu, kakosmia - senzație de miros rău, care, de fapt, nu este prezent).
Mesa scleroză temporală
Cea mai comună cauză a epilepsiei temporare refractare. Forma specială de scleroză a hipocampului (pierderea celulelor din hipocampus pe o parte). Caracteristicile caracteristice sunt prezentate în tabelul. 10-1.
La adulți, atacurile se dau mai întâi la medicamente, dar apoi devin mai variabile și rezistente la tratament. Tratamentul chirurgical poate fi necesar.
Tabel. 10-1. Sindromul epilepsiei lobului temporal lombar
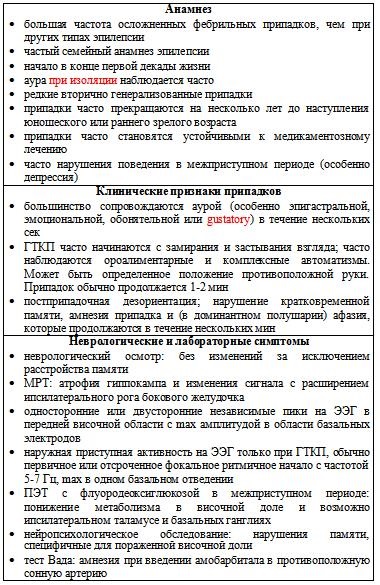
Epilepsie mioclonică minoră
Uneori se numește mioclonus bilateral. Este de 5-10% din cazurile de epilepsie. Sindromul epileptic generalizat idiopatic, a cărui debut depinde de vârstă, cu 3 variante de convulsii:
1. convulsii mioclonice: în special înainte de trezire
2. GTCS
3. Absența
În cazul EEG sunt observate evacuări multiple. Există adesea un istoric familial (în unele studii a fost demonstrat cu regiunea HLA pe brațul scurt al cromozomului 6). Cel mai eficient medicament este Depakene.
spasme infantile de multe ori asociate cu un biet convulsii de control prognostic si rezultatele neurologice. În unele cazuri, este posibilă detectarea leziunilor concomitente ale GM. Majoritatea pacienților la momentul atacului acolo sau hypsarrhythmia (complexe de vârf-undă + unde lente, care seamănă cu artefacte musculare) sau hypsarrhythmia modificate oriunde.
Acest termen este folosit din ce în ce mai des. un grup de pacienți pare eterogen. În cazul clasic, există crize, care a început la vârsta de 1 an de viață, care constă în flexie repetate și extinderea completă a trunchiului și, ocazional, la nivelul membrelor (mioclonii masive, așa-numitele spasme infantile sau crampe musculare sau spasme salaamovy briceag tip). Odată cu vârsta, convulsiile tind să scadă, de multe ori se opresc la vârsta de 5 ani. La 50% dintre pacienți pot dezvolta crize parțiale complexe, iar unele dintre celelalte pot dezvolta sindromul Lennox-Gastaut.
De obicei, există o îmbunătățire semnificativă a convulsiilor și EEG atunci când se utilizează ACTH sau corticosteroizi.
O boală rară care începe în copilărie ca atacuri atopice ("atacuri-drop"). Adesea trece în crize tonice cu o întârziere în dezvoltarea psihică. Crampele sunt adesea polimorfe, dificil de mediat, pot fi observate de până la 50 de ori pe zi. Se poate manifesta sub forma unui statut epileptic. În ≈50% dintre pacienți, frecvența convulsiilor scade cu acidul valproic. Frecvența apariției crizelor atonice poate reduce calozotomia.
Fenomenul postoperator de paralizie parțială sau completă este de obicei în zona implicată în criza parțială. Mai frecvent la pacienții cu convulsii ca rezultat al deteriorării structurale a GM. Paralizia trece de obicei încet ≈ x1 h. Se crede că apare ca urmare a lipsei de neuroni treji cu descărcări active convulsive. Condiții similare sunt afazia post-afazie și hemianopsia.
AVM în sau în jurul măduvei spinării poate provoca comprimarea măduvei spinării, hemoragia parenchimică, hemoragia subarhnoidală sau o combinație a acestor fenomene. Simptomele pot include treptat.
Mai mult de 85% dintre pacienții cu poliartrită reumatoidă moderată sau severă (RA) au semne de raze X de leziuni ale coloanei vertebrale cervicale. Despre înfrângerea vertebrelor cervicale superioare. Sub vertebra 2.
La 20% dintre pacienți, crizele persistă chiar și atunci când se administrează PAC. Mulți dintre acești pacienți pot fi candidați pentru tratamentul chirurgical. Indicații Crizele pot fi severe, rezistente la.
Femeile care suferă de epilepsie și care se află la o vârstă în care pot rămâne gravide trebuie să fie consultate despre o posibilă sarcină. Controlul sarcinii este o PAC care crește.
Articole similare
-
Probleme de tratament ortopedic cu proteze combinate - stomatologie estetică - chirurgie
-
Tratamentul infecțiilor virale roto în mosc, tratament pentru prețurile la răceală
Trimiteți-le prietenilor: