Seleniu și sport
Patologia inimii adesea însoțește sporturile
Moartea unui atlet este doar o etapă extremă și tragică a unei întregi cascade de încălcări care au apărut în corpul unui sportiv ca rezultat al activităților sportive intense. Așa cum vom vedea mai târziu - împreună cu alte mecanisme. Cazurile de moarte atletică sunt doar "vârful aisbergului", gradul extrem al problemei, care este mult mai răspândit!
De fapt, aceste probleme au fost deja mai mult de o sută de ani în domeniul de vedere al medicilor și oameni de știință din diferite țări. Termenul "inimă sportivă" a fost introdus în 1899 pentru persoanele implicate activ în sport. Fondatorul cardiologie G.F.Lang sovietic în 1938 a descris în detaliu «inima modificările patologice rezultate în urma solicitărilor excesive sportive caracter„. Nu insista asupra problemelor de clasificare, cercetatorii au studiat din unghiuri diferite, „inima atletic“, a descris-o ca tensiunea a inimii, distrofia miocardic, overtrain inima, recent, de multe ori folosesc numele de „stres cardiomiopatie“, „sportivi de stres cardiomiopatie.“ Rezultatul global al acestor studii este aceea a patologiei inimii (cel mai adesea - sub formă de cardiomiopatie) - distribuite foarte larg, simptomele ei în grade diferite, sunt în 1/3 din cazuri la copii deja implicați în sport! Cu o intensitate sporită de formare, printre sportivii profesioniști, acest procent crește (conform unor date - mai mult de 50%!). Prin urmare, toți anii de dezbateri aprinse este dacă acest proces de boli de inima sau un răspuns fiziologic al unei inimi sanatoase, la o sarcină crescută. Și nu este clar atunci când, în ce moment este o tranziție de la o reacție normală la schimbări ireversibile la nivelul miocardului.
Și să acorde atenție, ca și în cazul morții subite a sportivilor, aici cercetătorii nu găsesc răspunsul, de ce unii atleți suferă inimă, dar alții nu. Și dacă suferă - de ce, în unele cazuri, hipertrofia miocardică crește, în altele - este compensată cu succes atunci când sarcina scade. Doctorii sportului nu pot oferi sportivilor nimic, exceptând oprirea sportului în timp ce detectează orice modificare a miocardului. Iar cauzele patologiei inimii rămân necunoscute.
Termenul "cardiomiopatie" este folosit pentru a descrie patologia inimii cu o etiologie inexplicabilă. Pe masura ce cercetatorii scrie, „stabilirea etiologia și patogeneza de rafinament a unei boli legate de cardiomiopatie, ar ajuta să iasă în evidență din grupul într-o serie de boli cunoscute sau ca o formă nosologică independentă.“
Decesul cardiac brusc în sport
Inima sportivului
Conform legendei, moartea subită asociată cu efort fizic a fost înregistrată pentru prima dată în 490 î.Hr., când tinerii soldați greci Fidipid a murit imediat după depășirea, pe termen distanta de la Marathon la Atena (42 de kilometri și 195 de metri), pentru a anunța victoria grecilor asupra persilor. Astăzi, sub soare în sport să înțeleagă moartea care apar în mod direct în timpul exercițiului, precum și în termen de 24 de ore de la primele simptome care au dus la modificarea sau activități sportive să întrerupă.
În cazurile de SCD în sport, se efectuează de obicei o autopsie criminalistică, de vreme ce moartea are loc de obicei în afara unei instituții medicale. Principala sarcină a unui expert criminalistic nu este numai să stabilească cauza, ci și să excludă natura ei violentă.
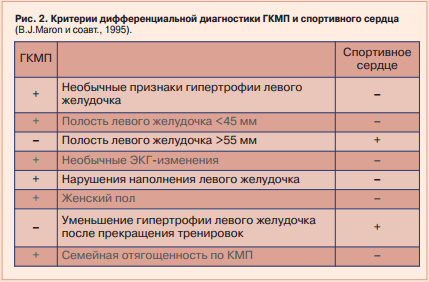
- la bărbați, grosimea miocardului nu trebuie să depășească 13 mm, iar mărimea end-diastolică a ventriculului stâng - nu mai mare de 65 mm;
- la femei - 11 și respectiv 60 mm (respectiv);
- la adolescenți cu vârste cuprinse între 15 și 17 ani masculi - 12 și 60 mm;
- la adolescenți 15-17 ani de sex feminin - 11 și 55 mm.
► În plus, încărcăturile sport sunt contraindicate în următoarele defecte cardiace:
- insuficiență aortică în prezența regurgitării, tulburări ritmice ventriculare semnificative hemodinamic în repaus sau în timpul unui test de stres, dilatarea aortei ascendente;
- insuficiența supapei tricuspidice la orice grad de regurgitare tricuspidă;
- insuficiență mitrală în prezența regurgitării, o încălcare a funcției ventriculului stâng (fracție de ejecție
CARDIOMIOPATEA ARITMOGENOASĂ A VENTRICULULUI DREPT
pancreas aritmogena cardiomiopatia - o boală a mușchiului cardiac, caracterizată prin înlocuirea parțială sau totală progresivă fibro grași a miocardului RV, iar mai târziu - implicarea în procesul de LV cu șicană relativ intact.
Boala a fost recent identificată și dificil de diagnosticat, astfel încât prevalența sa nu este exact cunoscută, dar se crede că aceasta poate varia de la 1: 3000 la 1:10 000, raportul bărbaților. femeia este de 2,5: 1. Primele manifestări clinice pot apărea în adolescență, rareori - peste 40 de ani.
Cauza exactă a bolii este necunoscută, dar în unele familii există dovezi incontestabile ale moștenirii acesteia. În cele mai multe familii, în cazul în care mai multe persoane sunt bolnave, cel mai probabil tip de moștenire este autosomal dominant. De asemenea, este descrisă cel puțin o variantă binecunoscută a cardiomiopatiei aritmogene a prostatei, care este moștenită de tip autosomal recesiv.
Studiile genetice au identificat cel puțin 7 loci de gene responsabile pentru dezvoltarea bolii. Cu cardiomiopatia RV aritmogenica sunt de asemenea asociate cu mutații ale genelor care codifică proteine discuri (desmoplakin intercalate, plakoglobin cu un fenotip specific, plakofilin, desmoglein, desmokollin). Semnele bolii pot varia chiar între membrii aceleiași familii, iar patologia se poate manifesta prin generații. Se crede că sportul nu poate provoca cardiomiopatie aritmogenă a prostatei, cu toate acestea, boala este mai des înregistrată printre sportivi. Mutațiile genelor receptorilor ryanodine ^ UI2 cardiac) asociate cu tahicardie ventriculara polimorfa, moarte subită induse de efort și juvenile.
În examinarea morfologică a inimii, prostata este implicată mai des, care are un aspect neuniform: zonele alterate pot fi înconjurate de țesuturi normale. Implicarea prostatei poate fi regională (20%) sau difuză (80%). Miocardul prostatic este redus treptat, înlocuit cu țesuturi grase și fibroase, care diferă de infiltrarea grasă nonfibroasă care apare în pancreasul cu vârsta. În stadiile incipiente ale bolii peretele inimii drept îngroșa, dar în viitor, ca urmare a acumulării de țesut adipos și apariția zonelor de dilatare ele devin mai subtiri (Fig. 12.1a, b).
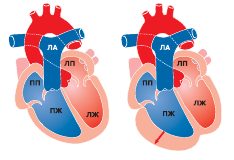
Cardiomiopatia aritmogenică a prostatei
a) zonele de țesut adipos conduc la slăbirea și umflarea peretelui muscular; b) crește prostata
Degenerarea grasă a miocardului se răspândește mai des de la straturile epicardice până la endocard. Miocardul este afectat în principal în zona tractului de scurgere, apex și zona subtracuspidă, care sunt considerate un "triunghi al displaziei".
În cardiomiopatia aritmogenică, lipomatoza pancreatică este însoțită în principal de dilatarea tractului extracorporeal al prostatei sau de dilatarea generalizată. Fibrolipomatoz caracterizate prin RV focal anevrism și proeminență în apex, peretele de fund, și zona subtrikuspidalnoy infundibulyarnoy.
Pe masura ce boala progreseaza, degenerarea fibro-grasime afecteaza de asemenea LV si atria.
Printre mecanismele moleculare ale cardiomiopatiei aritmogene a prostatei sunt considerate mutații determinate genetic în proteinele desmosomale, precum și inhibarea căilor de semnalizare.
Ruptura indusă de stres a legăturilor celulare desmosomale poate declanșa procesul de apoptoză, poate provoca atrofia miocardului și înlocuirea cu țesutul adipos.
Erupþii degenerare grasă și fibroză interstițială în cardiomiopatie RV aritmogenica nu conduc impulsuri electrice, rezultând într-o structură dezorganizata a inimii dă naștere activității electrice dezordonat, impulsurile electrice pot deveni dispersate, prin care, în plus față de aritmii cardiace, poate să apară tulburări ale contractilității (Fig. 12.2A , b).
a) înainte de reducere; b) după reducere
Principalele simptome clinice ale cardiomiopatiei aritmogene a prostatei sunt:
• senzație de palpitații, întreruperi în activitatea inimii, atacuri de tahicardie ventriculară;
• oboseală crescută, amețeli, leșin;
• oprirea bruscă a circulației sângelui.
Există 4 stadii clinice ale bolii:
• aritmiile ventriculare minore subclinice pot fi observate sau absente;
• stadiul tulburărilor electrice evidente, aritmiei ventriculare drepte și riscul opririi cardiace sunt asociate cu modificări morfofuncționale ale prostatei;
• stadiul eșecului ventriculului drept cu implicarea progresivă a pancreasului și a disfuncției sale sistolice globale ulterioare;
• stadiul insuficienței cardiace biventrice.
ECG determină:
• tahicardie ventriculară spontană, cu o schimbare în complexul QRS, cum ar fi blocarea ramificației ramurii stângi;
• dinții negativi T din conductele V pe fundalul ritmului sinusal;
• lărgirea complexului QRS;
• blocarea incompletă a pachetului drept al mănunchiului;
• aritmii severe ectopice: extrasistol ventricular, fibrilație ventriculară, tahicardie atrială, fibrilație atrială.
Aproximativ la pacienții cu E se înregistrează epsilon și PCP caracteristice.
Metoda de monitorizare a lui Holter poate diagnostica episoadele de tahiaritmie ventriculară. Pentru a evalua evoluția bolii, este important să înregistrați ECG în dinamică.
În ecocardiografie, există:
• dilatarea prostatei și diminuarea contractilității (asinergie, hipokinezie difuză, scăderea PV);
• anevrismul local al prostatei;
• o creștere a atriului drept;
• Inima stângă nu este adesea schimbată.
Cu ajutorul ecocardiografiei Doppler este detectată o încălcare a funcției diastolice a regurgitării prostatei și tricuspidă. Pentru o vizualizare mai exactă a prostatei, se utilizează ecocardiografia contrastului miocardic.
Metoda MRT vizualizează locurile de înlocuire a miocardului cu țesut gras, subțierea focarului și anevrisme locale. A fost demonstrată o bună corelație între rezultatele acestei metode și rezultatele studiului morfologic al miocardului.
Pentru a confirma diagnosticul folosind Ventriculografia radioopac la care detectează dilatarea prostatei cu afectarea contracțiile segmentate, circuitul protuberanțe displazie și creșterea trabecular.
Cu biopsia endomiocardică se determină infiltrarea fibro-grasă a miocardului prostatic.
Criterii de diagnosticare mari:
• natura familială a bolii, confirmată prin date de autopsie sau intervenție chirurgicală;
• epsilon-val localizat sau lărgirea QRS complexe (> 110 ms) în derivațiile precordiale drepte (V1-V3);
• Înlocuirea fibrolipomatoasă a miocardului în funcție de datele biopsiei endomiocardice;
• dilatarea și reducerea semnificativă a FE PV în absența sau implicarea minimă a LV;
• anevrismul localizat al prostatei;
• dilatarea segmentară pronunțată a prostatei;
Criterii de diagnosticare mici:
• prezența unui istoric familial de moarte subită prematură (la pacienții cu vârsta sub 35 de ani), din cauza presupusei cardiomiopatie aritmogenica a pancreasului;
• LVP pe ECG medii;
• Valul T inversat în conductele toracice drepte la persoanele cu vârsta peste 12 ani fără blocarea piciorului drept al mănunchiului;
• tahicardie ventriculară cu semne de asediu din stânga bloc de ramură, documentată prin rezultatele monitorizării ECG sau Holter sau în timpul unui test de sarcină;
• extrasistole ventriculare frecvente (> 1000/24 ore cu monitorizare ECG holter);
• dilatarea sau reducerea globală moderată a FE PV cu LV nealterată;
• dilatarea segmentară moderată a prostatei;
• hipokinezie regională a prostatei.
Pentru a selecta terapia antiaritmică, este necesar să se efectueze EFI invaziv și probe cu o sarcină fizică măsurată.
Dintre medicamentele antiaritmice, amiodarona și sotalolul sunt eficiente. Digoxinul este utilizat în forma tahistystolică a fibrilației atriale pentru a încetini ritmul cardiac. Pentru a restabili ritmul sinusal, se efectuează cardioversia.
Diureticele sunt utilizate la pacienții cu insuficiență cardiacă la pacienții cu retenție de lichide.
Din metodele chirurgicale de tratament, ablația este utilizată dacă sursa activității electrice perturbate este identificată prin intermediul testelor electrofiziologice. În cazurile în care aritmiile nu sunt controlate prin intermediul medicamentelor sau ablație (vătămare extensivă sau prezența focarelor aritmogene multiple) cusute defibrilator cardioverter implantabil, în unele cazuri, o implantare stimulator cardiac. Transplantul cardiac este rar folosit, dacă controlul ritmului nu este posibil prin alte metode.
Ce alimente sunt mai bune pentru utilizarea în sala de fitness?
Articole similare
Trimiteți-le prietenilor: